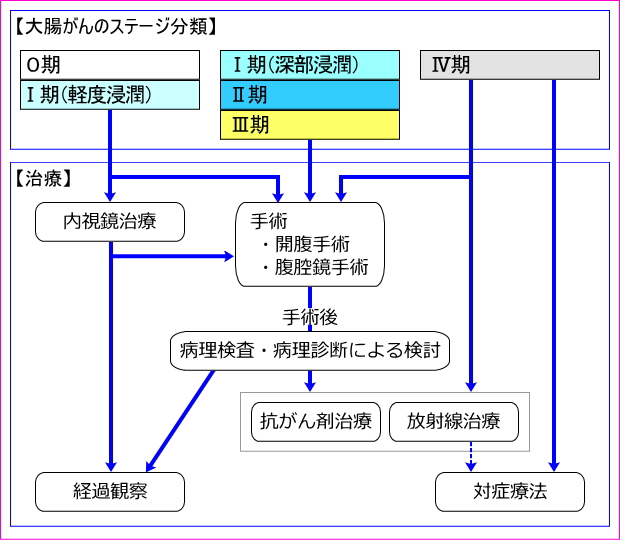
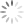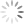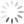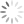大腸がんの治療方法
大腸がんの治療としては、内視鏡治療、手術、化学療法がおこなわれていますが、早期がんであれば基本的に内視鏡治療が行われます。
また、少し進行していても手術可能な時期であれば、肝臓や肺へ転移があったとしても、外科療法により完全治癒を望むことが可能です。
しかし、発見が遅れて肺や肝臓、リンパ節や腹膜などに切除困難な転移が起こると、手術に加え放射線療法や化学療法(抗がん剤治療)が行われます。
以下に、大腸癌研究会「大腸癌治療ガイドライン医師用 2010年版」を参考に作成したフローを掲載します。
上の図のステージ分類については、大腸がんのステージ分類を参照してください。
大腸がんの内視鏡治療
大腸の壁は、「粘膜」「粘膜下層」「固有筋層」「漿膜(しょうまく)下層」「漿膜」の5層になっていますが、内視鏡治療の適応となるのは「ステージ0期」と「ステージⅠ期」の一部です。
深達度では、がんが粘膜内に留まっている「Mがん」がステージ0期で内視鏡治療の適応となります。
ステージⅠ期は粘膜下層で留まる「SMがん」と固有筋層で留まる「MPがん」に分かれますが、内視鏡治療の適応となるのは、SMがんの浅いところに留まっている場合です。
それを超えると、ステージⅠ期でも腹腔鏡手術か開腹手術となります。
内視鏡治療の種類としては、
- 内視鏡的ポリープ切除術(ポリペクトミー)
- 内視鏡的粘膜切除術(EMR)
- 内視鏡的粘膜下層薄利術(ESD)
の3つの方法があり、がんの形状や大きさによって的確な方法が選択されます。
ポリペクトミー
内視鏡的ポリープ切除術(ポリペクトミー)は、肛門から内視鏡を挿入し、先端からループ状のワイヤを出してポリープにかけギュッとワイヤを締めて高周波電流を流して焼き切ります。
ポリペクトミーは、茎のあるポリープやポリープ型の早期がんに対して行われます。
EMR
ポリープ型でもイボのように盛り上がったタイプやへこんだダイプののがんに対しては、「内視鏡的粘膜切除術(EMR)」が行われます。
EMRは、ポリペクトミーと同じく内視鏡を肛門から挿入しますが、そのままではがん部分をワイヤで引っ掛けることができないため、がんの下に止血剤の入った薬液を内視鏡の先端から針を出して注入し盛り上がらせ、あとはポリペクトミーと同じ治療になります。
ESD
胃がんでは2006年に、食道がんでは2008年に先端医療から健康保険適用となった「内視鏡的粘膜下層薄利術(ESD)」が2012年から大腸がんでも保険適用になりました。
ESDは高周波メスを利用する方法で、EMRでは取りきれない大きさの早期がんに対して行われます。
高周波メスの技術は年々進歩していますが、大腸の壁は薄く折れ曲がっているため、かなり高度な技術が要求されますので、できるだけ治療実績の多い病院や医師を選択することをおすすめします。
腹腔鏡手術
大腸がんでの腹腔鏡手術は、へその部分に1か所とその他に4か所程度に5~10mmの穴をあけ器具を挿入し、炭酸ガスを入れて膨らませて腹腔鏡で捉える映像を見ながら手術をする方法です。
傷跡が小さく痛みも少なく術後の回復も早いことから人気となっています。
ステージⅠの粘膜下層の深い部分から固有筋層に留まっているがんに対しては腹腔鏡手術が多く行われています。
ステージⅡ以降になると開腹手術となりますが、近年では先進的な施設では腹腔鏡手術で対応する場合も増えています。
特に、直腸がんの場合は腹腔鏡の方が開腹よりも視野が良いので狭く奥深くなるほど腹腔鏡を支持する医師が増えています。
結腸がんの手術
大腸は1.5mから2m位あり結腸と直腸に分かれ、がんを切除する場合は、がんを中心として前後10㎝の腸管を切除します。
リンパ節郭清(かくせい)と言い、腸管の近くにあるリンパ節(腸管傍リンパ節)から、がんのある腸管に流入する血管(栄養血管)に沿ったリンパ節(中間リンパ節)、さらに栄養血管の根元にあるリンパ節(主リンパ節)の範囲を決めて切除を行います。
リンパ節を切除する範囲はがんの部位と手術前に予測したがんの進行度を考慮して決定します。
また、がんの浸潤が周囲臓器にまで及んでいる場合は可能であればその臓器も一緒に切除します。
腸管を切除した後は、残った腸管をつなぎあわせます。
直腸がんの手術
直腸は肛門からわずか15cm程度の腸管ですが、その周囲には自律神経が集まり、排尿機能や排便機能、男性では性機能などを司っています。
そのため、直腸がん手術では進行度に応じたさまざまな手術法があります。
自律神経温存術
直腸がんの進行度や、排尿機能と性機能を支配する自律神経繊維を手術中に確認しながら必要に応じて選択的に自律神経を温存する手術法です。
肛門括約筋温存術
以前は、がんが肛門から5・6㎝は離れていないと永久人工肛門になっていましたが、近年では2・3cm離れていれば自動吻合(ふんごう)器という筒状の機械によって短くなった直腸端と結腸の先端を縫合し、本来の肛門からの排便を可能にすることが可能となり、直腸がんの約80%は永久人工肛門を避けることができるようになりました。
局所切除
早期がんや大きな腺腫に採用される手術法で、開腹手術ではなく肛門からと仙骨近くの皮膚や直腸を切開してがんを切除する方法です。
人工肛門
肛門に近い直腸がんや肛門にできたがんで肛門括約筋の温存ができなかった場合や温存できても縫合不善を予防するために、人工肛門を造設する直腸切断術という手術を行います。
また、高齢者や近い将来に介護を受ける可能性が高い場合には、無理して括約筋温存術を採用するよりも人工肛門を選択する方が良いと考えられます。
化学療法(抗がん剤治療)
大腸がんの化学療法は、がん再発を予防するための補助治療と延命およびQOLの向上を目的に行われています。
近年では、大腸がんに有効な抗がん剤がいくつか開発されており、症状に合わせて数種類の薬剤を組み合わせて使用したり、単独で使用したりします。
また、副作用対策が進歩してきたため、日常生活を送りながら外来通院で抗がん剤治療を受ける場合も多くなりました。
術後的補助化学療法
手術を行って大腸がんは取りきれているけれど細胞レベルでは残っている可能性もあります。
主に、ステージⅡ・Ⅲの病気の場合に行われ、その再発や転移を予防する目的で抗がん剤を使うのが補助化学療法です。
錠剤などの飲み薬の他に注射薬や点滴静注薬がありますが、飲み薬が多く使われています。
化学療法
手術ではがんを取りきれなかった場合には、化学療法の適応になります。
大腸がんの場合、化学療法を行った方が、生存期間を延長させることがわかっています。
分子標的治療
これまでの抗がん剤は、正常細胞も傷つけるという副作用がありましたが、近年がん細胞を選択的に効率よく攻撃し正常細胞を傷つけることが少ない抗がん剤が登場してきました。
このような抗がん剤を「分子標的薬」と言い、他の抗がん剤と併用して治療が行われるようになってきました。
現在健康保険適用になっているのは、「ベバシズマブ」「パニツムマブ」「セツシキマブ」などです。
放射線療法
がんを小さくする効果を狙い、高エネルギーのX線を体の外から照射する放射線治療が行われる場合があります。
直腸がんでは手術前後の補助治療として、骨盤内からの再発の抑制や手術前のがんのサイズの縮小、肛門を温存することなどを目的として放射線治療を行う場合があります。
また、切除が難しい骨盤内のがんによる痛みや出血、骨転移による痛みや脳転移による神経症状などを緩和や改善のために行います。

ご自身やご家族やお知り合いが「がん克服」を模索しておられるようでしたら、ぜひ一度ご相談ください。長年の経験と実績を基にお役に立てるはずです。
がん克服事例
私が実際に受けてきた相談事例をご紹介しています。
また重複しますが、「末期がんの事例」と「現在継続中の事例」もピックアップしました。
よく読まれている記事 TOP10
タグ:大腸がん